Depression
Häufigkeit (sehr verbreitet)
akute Erkrankungen: > 25%
Depression (Dysthymia, in Abgrenzung zum Sonderfall der reaktiven Depression, auch endogene oder depressive Neurose genannt): Häufigste und zugleich sehr schwere affektive Störung. Der Erkrankte erlebt die Welt „grau in grau“, er ist niedergeschlagen, bedrückt, empfindet nichts für irgendetwas. Die Diagnose „Depression“ wird dann gestellt, wenn die Symptomatik länger als 14 Tage anhält. Am häufigsten treten Depressionen als Ersterkrankung zwischen dem 30. und 40. Lebensjahr auf. Wird die Depression geheilt, bleibt es bei der depressiven Episode – viele Betroffene erleben aber in Abständen von anderthalb bis fünf Jahren einen oder mehrere Rückfälle. Im höheren Lebensalter sind Depressionen die häufigste psychische Störung, oft begleitet von chronischen Erkrankungen oder die Folge davon (z. B. der Immobilität). Im höheren Lebensalter ist auch die Selbstmordgefahr besonders hoch.
Etwa 15 % aller Menschen leiden mindestens einmal im Leben an einer behandlungsbedürftigen Depression. Dabei sind Frauen und alte Menschen doppelt so häufig betroffen wie Männer und junge Menschen. Gefährlich an der Depression ist die hohe Selbstmordgefahr: Die Hälfte aller Selbstmorde wird von depressiven Patienten verübt. Vor allem deswegen werden Depressionen zunächst oft stationär behandelt. Ist die akute Phase überstanden, gelingt es 80 % der Betroffenen, den Alltag wieder zu meistern, meist jedoch erst nach monatelanger Therapie. Längerfristig drohen zudem häufig Rückfälle.
Depressive Störungen sind oft Begleiter chronisch verlaufender körperlicher Erkrankungen wie Herz-Kreislauferkrankungen, schwere Allergien, Schmerzsyndrome (etwa Fibromyalgien), Tumoren, Multiple Sklerose, Diabetes mellitus oder Demenz. Ebenso treten Depressionen auch bei chronischen psychischen Erkrankungen auf, wie z.B. Angst- und Persönlichkeitsstörungen. Dabei zeigt die klinische Erfahrung, dass die adäquate Behandlung der depressiven Symptomatik auch die Behandlung der Grunderkrankung positiv beeinflussen kann – und umgekehrt.
Abzugrenzen von der Depression sind depressive Verstimmungen, die man zwar als krankhafte Veränderungen der Stimmungslage ansieht, die meist aber ohne therapeutische Hilfe vorübergehen.
Ein Grenzfall ist die reaktive Depression: Hier erfüllt die Depression zwar alle Diagnosekriterien und zeigt die typischen Leitbeschwerden (siehe unten), aber der Auslöser ist eindeutig ein äußerer. Zu den reaktiven Depressionen gehört traumatische Trauerreaktion, die Wochenbettdepression und Wochenbettpsychose und Depressionen als Folge einer anderen psychiatrischen Erkrankung wie z. B. einer posttraumatischen Belastungsstörung. Die reaktive Depression ist ebenfalls durch eine hohe Selbstmordgefahr charakterisiert, Rückfälle sind aber bei richtiger Therapie viel seltener (außer bei der Wochenbettpsychose).
Einen weiteren Grenzfall bildet die depressive Persönlichkeitsstörung, die sehr häufig ist und passiv-ängstliche und überangepasste Menschen charakterisiert. Obwohl diese Persönlichkeitsstörung, insoweit sie überhaupt als Krankheit empfunden wird, nicht die Leitbeschwerden der Depression hat, haben Betroffene doch überzufällig häufig depressive Episoden.
Die larvierte Depression ist ein depressives Zustandsbild, das sich hinter der Maske (larva) körperlicher Beschwerden verbirgt. Hier steht nicht die depressive Verstimmung im Vordergrund, sondern eine Vielfalt körperlicher Beschwerden: Kopf- und Bauchschmerzen, Mundtrockenheit oder Herzbeschwerden. Die larvierte Depression ist kein eigenständiges Krankheitsbild, im Grunde ist ihre Diagnose nur rückwirkend möglich: Denn wenn eine Depression einmal als solche erkannt ist, ist sie zwangsläufig nicht mehr „maskiert“.
Von der larvierten Depression diagnostisch abzugrenzen ist die Fibromyalgie, da sich die Symptome sehr ähneln.
Die früher häufig gebrauchten Begriffe neurotische Depression bzw. depressive Neurose sind dermaßen uneinheitlich definiert worden, dass sie zwar nicht in der Medizin insgesamt, aber doch innerhalb der Psychiatrie verlassen worden sind.
Leitbeschwerden
Psychische Beschwerden:
- Interessensverlust
- Verlust der Freude an sonst angenehmen Tätigkeiten
- Verlust des sexuellen Interesses
- Gefühl der inneren Leere
- Antriebsmangel, erhöhte Ermüdbarkeit
- Verminderte Konzentration und Aufmerksamkeit
- Vermindertes Selbstwertgefühl und Selbstvertrauen
- Schuldgefühle, Gefühle von Wertlosigkeit
- Angst vor der Zukunft, fehlende Lebensperspektive
- Selbstmordgedanken und -versuche
Körperliche Beschwerden:
- Deutlich reduzierter Appetit
- Zu frühes Erwachen am Morgen
- Stimmungstief am Morgen, Besserung im Verlauf des Tages
- Starke körperliche Verspannungen oder große Nervosität
- Gewichtsabnahme
Wann zum Arzt oder Psychotherapeuten
In den nächsten Tagen, wenn sich der Zustand des Betroffenen verschlechtert und kaum noch auszuhalten ist oder in der Vergangenheit bereits eine Depression durchgemacht wurde und jetzt ein Rückfall droht. Taucht eine zusätzliche Belastung (Konflikt, schlimmes Ereignis) auf, mit der der Patient nur schwer umgehen kann, ist dies ebenfalls ein Grund, den Arzt in den nächsten Tagen aufzusuchen.
Sofort, wenn quälende Selbstmordgedanken auftreten Selbstmordabsichten geäußert oder Vorbereitungen getroffen werden (z. B. Tabletten gesammelt werden) oder sich der Betroffene selbst schadet, indem er z. B. seinen Arbeitsplatz durch unangemessenes Verhalten oder unentschuldigtes Fernbleiben gefährdet.
In den allgemeinärztlichen oder internistischen Praxen werden Depressionen oft spät oder gar nicht erkannt: Anstatt sich ihrem Hausarzt auch mit ihren Sorgen und Ängsten anzuvertrauen, sprechen die Patienten überwiegend über körperliche Beschwerden. Dabei wäre gerade der Hausarzt der richtige Gesprächspartner, der bei psychischen Problemen ins Vertrauen gezogen werden kann. Natürlich können sich Betroffene aber auch direkt an Psychotherapeuten oder Psychiater wenden.
Die Erkrankung
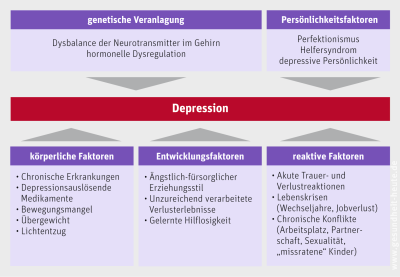
Ursächlich für das Entstehen einer Depression scheint das komplexe Zusammenspiel verschiedener Faktoren zu sein:
Genetische Faktoren. Vermutlich spielt erbliche Veranlagung eine Rolle, da die Krankheit familiär gehäuft auftritt. Nahe Angehörige von Patienten mit einer Depression erkranken dreimal so oft wie Angehörige von Gesunden. Die erbliche Veranlagung führt zu einer Störung des Zusammenspiels bestimmter Überträgerstoffe im Gehirn (Neurotransmitter). So soll ein Mangel am „Glückshormon“ Serotonin und ein Überschuss des Gegenspielers Noradrenalin bestehen. Psychosoziale Faktoren. Einsame Menschen erkranken häufiger an Depressionen als Menschen, die in einem engen Familien- oder Freundeskreis starken Rückhalt finden. Zudem scheinen bestimmte Persönlichkeitszüge wie Übergenauigkeit, Unsicherheit, überhöhte Erwartungen und Aufopferungsbereitschaft die Entstehung von Depressionen zu begünstigen.
Oft gehen der ersten depressiven Episode belastende Lebensereignisse voraus: Verlust des Arbeitsplatzes, Tod eines Angehörigen, finanzielle Einbrüche, Konflikte in der Familie. Besonders kritisch scheint zu sein, wenn solche Ereignisse kurz nacheinander stattfinden und dem Betroffenen keine Zeit bleibt, sich wieder zu fangen. Im weiteren Verlauf der depressiven Erkrankung ist jedoch der Zusammenhang zwischen den äußeren Ereignissen und der Niedergedrücktheit oft nicht mehr zu erkennen, die Erkrankung scheint sich zu „verselbstständigen“ und es kann zu psychotischen Beschwerden wie Wahn und Halluzinationen kommen. Viele Betroffene nehmen sich selbst und auch ihr Umfeld während der Depression nicht mehr positiv wahr: Sie fühlen sich wertlos, überflüssig oder schuldig. Die Patienten haben keine Hoffnung auf Besserung mehr. Weiterleben erscheint ihnen manchmal so unerträglich oder sinnlos, dass Selbstmord als letzter Ausweg erscheint.
Bis zu zwei Drittel der Patienten erlangen nach einer antidepressiven Therapie ihre alte Leistungsfähigkeit wieder. Allerdings treten innerhalb von fünf Jahren nach Beendigung der Behandlung bei etwa 60 % der Patienten Rückfälle auf, die einer erneuten Therapie bedürfen. Studien belegen, dass es bei 15–25 % der Patienten zu einer dauerhaften Erkrankung (Chronifizierung) mit einer Beschwerdedauer von zwei Jahren und länger kommt.
Das machen Arzt oder Therapeut
Die Einschätzung, dass ein Patient eine depressive Störung hat, ist vom Arzt anhand der Leitbeschwerden und auch der äußeren Umstände – wie z. B. längerer Krankschreibung – meist rasch zu treffen. Dennoch erfordert die Diagnose „Depression“ viel ärztliche Erfahrung und Sorgfalt, weil die Differenzialdiagnose schwierig ist. Viele Depressionen sind nämlich Begleiterscheinung einer anderen Erkrankung, z. B. einer Angsterkrankung, Essstörung, Abhängigkeit, Persönlichkeitsstörung oder Teil einer manisch-depressiven Erkrankung. Auch organische Erkrankungen, z. B. der Schilddrüse, können Depressionen vortäuschen. In all diesen Fällen ist es von großer Bedeutung, das ursächliche Krankheitsbild zu kennen, um behandeln zu können.
Die Therapie der Depression ruht auf den Säulen Psychotherapie und Antidepressiva, weitere Verfahren wie Lichttherapie oder Schlafentzug treten ergänzend hinzu. Die Entscheidung, ob eine Therapie ambulant oder stationär erfolgen soll, ist schwierig zu treffen. Sie hängt vom Schweregrad der Depression, der Einschätzung der Selbstmordgefahr und dem sozialen Umfeld des Erkrankten ab. Eine Klinikeinweisung ist aber immer in den folgenden Situationen erforderlich, wenn
Selbstmordgefahr bestehtDie depressive Symptomatik sehr schwer ist Sich der Zustand während der ambulanten Behandlung verschlechtert Im Umfeld des Patienten besonders belastende Faktoren vorliegen (z. B. Krise in der Partnerschaft, Alleinversorger) oder er nicht zur Alltagsbewältigung in der Lage ist.
Die Behandlungsdauer beträgt bei einer akuten reaktiven Depression 1–2 Wochen, bei schweren, sich nur langsam bessernden Depressionen mehrere Wochen bis Monate.
Psychotherapie. Psychotherapeutische Behandlung ist bei allen Depressionsformen sinnvoll: In Studien zum Therapieerfolg haben sich besonders Verfahren wie die kognitive Verhaltenstherapie bewährt, um die Sichtweise depressiver Menschen (kognitive Triade) zu überwinden: die negative Sicht seiner Selbst, seiner Umwelt und der Zukunft. Zunächst werden mit Hilfe von Tagesprotokollen negative, „automatisch“ wiederkehrende Gedanken identifiziert. Diese Grundeinstellungen werden analysiert und von alternativen Einstellungen und Interpretationen abgelöst, z. B. durch die bewusste Distanzierung von negativen Gedanken oder positive Umdeutung, indem man sie z. B. nicht immer gleich als Katastrophe, sondern auch als Herausforderung betrachtet.
Die Interpersonelle Psychotherapie (IPT) ist eine Kurzzeittherapie mit insgesamt 10–20 Sitzungen, die einmal pro Woche stattfinden und speziell zur Depressionsbehandlung entwickelt wurde. Ausgehend von der Beobachtung, dass depressive Erkrankungen immer in einem Kontext mit anderen Menschen stattfinden, befasst sicht die IPT mit den aktuellen zwischenmenschlichen Beziehungen des Patienten. Der Behandlungsschwerpunkt liegt auf der Bewältigung der Beziehungsprobleme, die mit dem Auftreten der Depression zusammenhängen: Dabei kann es sich um Partnerschaftskonflikte, Verlust eines vertrauten Menschen oder um eine Veränderung in der Lebensführung handeln. Ziel der Therapie ist sowohl die Linderung der depressiven Symptomatik, als auch die Bewältigung der Beziehungsschwierigkeiten. Der Therapeut nimmt eine aktive und unterstützende Rolle ein, es wird nach einem standardisierten Ablauf vorgegangen. Nachdem der Nachweis erbracht wurde, dass die IPT eine wirksame Therapie der Depression ist, sind mittlerweile diverse Spezialprogramme entwickelt worden, wie z. B. die IPT-LL (Late Life) zur Behandlung älterer depressiver Patienten.
Neben der IPT sind auch expressive Verfahren wie Kunst-, Tanz- oder Musiktherapie erprobte Therapien bei depressiver Symptomatik. Sie werden traditionell in stationären und teilstationären Einrichtungen angeboten, in den letzten Jahren vermehrt auch im ambulanten Bereich.
Psychopharmaka. Die medikamentöse Behandlung erfolgt mit Antidepressiva, die stimmungsaufhellend, aktivierend oder – z. B. bei starken Ängsten und Schlafstörungen – beruhigend wirken. Die Wahl der geeigneten Substanzen obliegt dabei der ärztlichen Erfahrung. Zu beachten ist, dass es mehrere Wochen dauert, bis sich die Wirkung des Medikaments einstellt. Erst dann kann der Arzt feststellen, ob er das richtige Mittel und die richtige Dosierung gewählt hat. Manche Antidepressiva führen zunächst zu einer Antriebssteigerung und dann erst zur Verbesserung der Stimmung. Die Patienten können in dieser Zwischenphase vermehrt selbstmordgefährdet sein. Um ein Wiederaufflackern der depressiven Symptome (Rezidiv) zu vermeiden, sollte die Behandlung auch nach Abklingen der Depression noch über mehrere Wochen bis Monate fortgesetzt werden (Erhaltungstherapie). Bei Patienten mit chronischer depressiver Verstimmung ist eventuell eine jahrelange Behandlung nötig.
Schwere Depressionen müssen zumeist mit Antidepressiva behandelt werden. Der Einsatz ist zumindest bei mangelnder Therapiemotivation des Patienten und bei Einsamkeit und Abwesenheit von nahen Bezugspersonen zwingend, sowie dann, wenn sich die Depression verschlechtert – und natürlich, wenn der Patient dies ausdrücklich wünscht.
Bei leichten Depressionen sind Antidepressiva nicht unbedingt erforderlich. Hilfreich sind pflanzliche, stimmungsaufhellende Medikamente wie Johanniskraut. In einer Meta-Analyse von 29 Studien hat sich Johanniskraut bei leichten Depressionen als genauso wirksam erweisen wie synthetische Antidepressiv, bei gleichzeitig besserer Verträglichkeit. Wichtig ist eine regelmäßige Einnahme von 600 bis 900 mg pro Tag. Der Wirkeintritt erfolgt nach zwei bis vier Wochen. Es sollten verschreibungspflichtige Präparate verwendet werden, denn viele freiverkäufliche Arzneimittel mit Johanniskraut sind zu niedrig dosiert und in ihrer Wirksamkeit nicht belegt.
Elektrokrampftherapie. Bei therapieresistenten schwersten Depressionen ist die Elektrokrampftherapie (EKT) oft die einzig noch wirksame Hilfe für den Patienten. Durch die Krämpfe kommt es im Gehirn zu neurochemischen Veränderungen an den Nervenzellen. Die Folge: Der Patient wird aus seinem psychotischen oder schwerst depressiven Zustand herausgerissen. Die EKT wird als Serie von acht bis zwölf Behandlungen, meist im Abstand von zwei bis drei Tagen, durchgeführt. Die Erfolgsrate der Elektrokrampftherapie liegt in diesen Fällen zwischen 50 und 75 % und wird heute in Narkose und unter medikamentöser Muskelentspannung durchgeführt, sodass es nicht zu den früher üblichen starken Krämpfen mit möglichen Knochenbrüchen kommt. Sie führt – entgegen der immer noch weitverbreiteten Meinung – nicht zu Persönlichkeitsveränderungen. Häufige Folge der EKT ist allerdings eine leichte Gedächtnisstörung, die sich jedoch innerhalb einiger Wochen zurückbildet. Irreversible Hirnschäden treten in bis zu zehn Fällen von einer Million Behandlungen auf. Auch nach erfolgreicher Elektrokrampftherapie muss die Arzneimitteleinnahme fortgesetzt werden, da sonst Rückfälle drohen.
Durch schockierende Einzelberichte, in denen die Elektrokrampftherapie zur Disziplinierung psychisch Kranker eingesetzt wurde, hat die EKT ein schlechtes Image. Experten plädieren aber für einen vorurteilsfreien und rationalen Gebrauch der Elektrokrampftherapie. Denn die Alternative zur Behandlung schwerster Depressionen, eine Mehrfachtherapie mit verschiedenen Psychopharmaka, ist ein gleichermaßen invasiver Eingriff und nicht wirklich „schonender“ für den Patienten.
Magnetkrampftherapie. Eine geeignete Alternative zur EKT oder zur Mehrfachtherapie mit Psychopharmaka ist die Magnetkrampftherapie (MKT). Dabei werden am Kopf des Patienten zwei Magnetspulen befestigt, die einhundert Mal in der Sekunde ein starkes Magnetfeld erzeugen. Das löst einen Krampfanfall im Gehirn aus. Die MKT wirkt also wie die EKT, basiert jedoch auf einem anderen Prinzip. Zudem ist eine MKT weniger belastend. Beschwerden wie Schwindel oder Kopf- und Muskelschmerzen, von denen Patienten nach einer EKT berichten, bleiben bei der MKT aus. Wie die EKT, führen Ärzte die Magnetkrampftherapie unter Narkose durch. Auch sie kommt vor allem therapieresistenten Patienten zugute.
Schlafentzug. Unabhängig davon, ob ein totaler (ganze Nacht wach) oder ein partieller Schlafentzug (gegen 1 Uhr geweckt) durchgeführt wird, kommt es bei vielen psychisch Kranken tags darauf zu deutlicher Stimmungsaufhellung. Der Schlafentzug (Wachtherapie) ist für Patienten mit Depressionen gut geeignet, jeder zweite profitiert davon. Die Wirkung hält meist nur kurz an, dennoch bedeutet schon diese minimale Besserung für viele Patienten eine große Erleichterung und ist zudem nebenwirkungsfrei.
Ketamin-Infusion. Bei schweren Suizidgedanken oder akuter Manie kann das Anästhetikum Ketsmin rasche Hilfe leisten. Nach einem Zyklus von drei Infusionen pro Woche verabreicht, berichten 60% der Patienten von einer Besserung.
Selbsthilfe
Professionelle Hilfe suchen. Die beste Selbsthilfe bei Depressionen besteht darin, sich rechtzeitig an einen Psychiater zu wenden. Kennt man niemanden, sind Haus- oder Frauenärzte die erste Anlaufstelle, die oft die Weiterbildung zur psychotherapeutischen Grundversorgung besitzen, was sie besonders zum Erstgespräch befähigt. Viele depressiv Kranke schieben diesen Gang vor sich her, weil sie Angst vor der Psychiatrie haben. Durch die heutigen Antidepressiva und die Möglichkeiten der Psychotherapie wird aber nur noch ein Teil der Patienten stationär eingewiesen. Das Allerwichtigste ist jedoch, zunächst Klarheit zu bekommen, was einem fehlt. Das allein hat oft schon einen heilenden Effekt.
Arbeitsplatz. Haben Sie keine Angst davor, sich wochen- und monatelang krankschreiben zu lassen. Dazu gibt es in der Regel keine Alternative.
Schwierig ist die Antwort auf die Frage, ob man die Depression offen kommunizieren soll. Denn einerseits reagieren Arbeitgeber nicht immer angemessen, wenn ihnen eine psychische Erkrankung eines Mitarbeiters zu Ohren kommt. Andererseits wissen viele Chefs aber, dass Depressionen schwere Erkrankungen sind, die monatelange Abwesenheiten mit sich bringen – und es schafft Verständnis, wenn Sie Ihre Diagnose Ihrem Chef oder der Personalleiterin in einem vertraulichen Gespräch rechtzeitig mitteilen (ggf. auch durch Ihren Partner): Sie können sich dann besser darauf einstellen, als wenn sie Krankschreibungen im Wochentakt bekommen. Nicht zuletzt brauchen Sie die Kooperation Ihres Chefs, wenn Sie sich wieder einigermaßen arbeitsfähig fühlen. Denn dann ist es wichtig, dass Sie es wieder langsam angehen können (z. B. in Form von Arbeitsversuchen). Dazu muss der Arbeitsplatz von Arbeitsdruck entlastet werden – was Sie in der Regel nicht alleine schaffen.
Angehörige. Die Belastung der Ehepartner oder auch der Kinder von depressiven Patienten ist sehr groß, wenn sie mit ihnen zusammenleben. Untersuchungen zeigen, dass über 40 % der Angehörigen im Lauf der Zeit selbst therapeutische Hilfe benötigen. Sie leiden daran, dass die Erkrankten immer einsilbiger werden, kein Interesse mehr an gemeinsamen Unternehmungen zeigen und Hilfeversuche scheitern. Oft stellen sich auch Schuldgefühle ein, durch eigenes Fehlverhalten zur Depression beigetragen zu haben. Und die Befürchtung, dass sich der Erkrankte etwas antun könnte, ist eine ständige und beängstigende Bedrohung.
Deshalb bieten psychiatrische und psychotherapeutische Kliniken, Ambulanzen und andere Träger Gesprächsgruppen für Angehörige an (Psychoedukation).
Weiterführende Informationen
![]() www.kompetenznetz-depression.de – Internetseite des Kompetenznetz Depression (Sprecher: Prof. Dr. Ulrich Hegerl, Leipzig). Die Seite richtet sich nicht nur an Kranke sondern auch an Menschen, die sich gefährdet fühlen sowie alle, die sich über die Erkrankung informieren wollen. Das Informationsangebot wird durch einen Selbsttest mit Auswertung, Erfahrungsberichte von Betroffenen und ein gut besuchtes Forum ergänzt. U. Hegerl et al.: Das Rätsel Depression – Eine Krankheit wird entschlüsselt. C.H. Beck, 2005. Die Autoren sind Fachleute sowie ein Betroffener. Das Buch erläutert die Ursachen der Erkrankung, die erfolgreichsten Behandlungswege und das Problem der Suizidalität. G. Niklewski; R. Riecke-Niklewski: Depressionen überwinden. Stiftung Warentest, 2005. Ausführliche Informationen über die neuesten Therapieansätze einschließlich medikamentöser Möglichkeiten. L. Epstein-Rosen; X. F. Amador: Wenn der Mensch, den du liebst, depressiv ist. Wie man Angehörigen und Freunden hilft. Rowohlt, 2002. Der Titel spricht für sich: Viele Tipps, Betroffenen zu helfen, ohne sich von der Depression anstecken zu lassen.
www.kompetenznetz-depression.de – Internetseite des Kompetenznetz Depression (Sprecher: Prof. Dr. Ulrich Hegerl, Leipzig). Die Seite richtet sich nicht nur an Kranke sondern auch an Menschen, die sich gefährdet fühlen sowie alle, die sich über die Erkrankung informieren wollen. Das Informationsangebot wird durch einen Selbsttest mit Auswertung, Erfahrungsberichte von Betroffenen und ein gut besuchtes Forum ergänzt. U. Hegerl et al.: Das Rätsel Depression – Eine Krankheit wird entschlüsselt. C.H. Beck, 2005. Die Autoren sind Fachleute sowie ein Betroffener. Das Buch erläutert die Ursachen der Erkrankung, die erfolgreichsten Behandlungswege und das Problem der Suizidalität. G. Niklewski; R. Riecke-Niklewski: Depressionen überwinden. Stiftung Warentest, 2005. Ausführliche Informationen über die neuesten Therapieansätze einschließlich medikamentöser Möglichkeiten. L. Epstein-Rosen; X. F. Amador: Wenn der Mensch, den du liebst, depressiv ist. Wie man Angehörigen und Freunden hilft. Rowohlt, 2002. Der Titel spricht für sich: Viele Tipps, Betroffenen zu helfen, ohne sich von der Depression anstecken zu lassen.